Продолжаю лекцию по принципам консервативного лечения в нефрологии, размещение которой в свободном доступе приурочено к Всемирному дню почки. Во второй части (1 часть доступна здесь [1]) давайте рассмотрим отдельные аспекты минеральных и костных нарушений при хронической болезни почек, в частности, важность ограничения в питании фосфат-содержащих продуктов, их влияние на развитие множественных гормональных сдвигов у пациентов с ХБП. Во многом эта тема перекликается с нефармакологическим диетическим лечением, а отчасти затрагивает те принципы консервативного лечения, которые связаны с назначением лекарственной терапии (и которая будет рассмотрена в третьей части лекции).
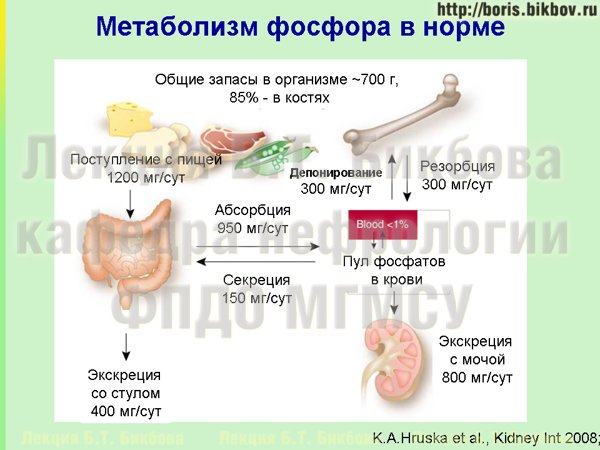
На этой схеме приведены основные аспекты метаболизма фосфатов в организме. За сутки с продуктами питания, которые мы едим, поступает примерно 1,2 грама фосфатов, и порядка 1 грама абсорбируется в кишечнике. Порядка 300 мг фосфатов в сутки динамически откладывается и высвобождается из костей, и в норме поддерживается нейтральный баланс между этими процессами. При нормальной функции почек значительная часть фосфора, которая поступает в организм, порядка 800 мг экскретируется почками с мочой, а около 200 мг экскретируется с калом за счет насосов, которые имеются в стенке кишечника.
У пациентов с хронической болезнью почек по мере снижения почечной функции уменьшаются и возможности экскреции фосфатов с мочой.
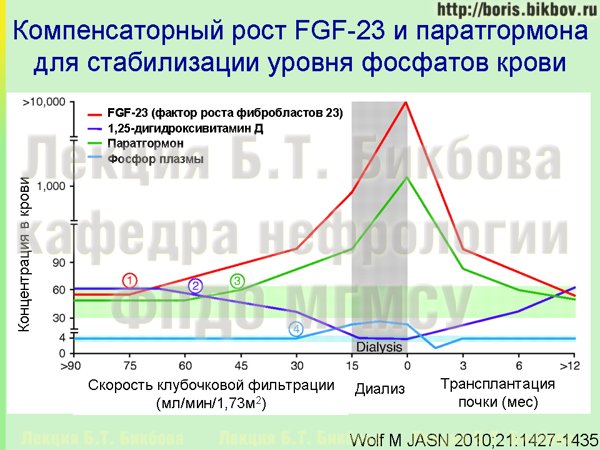
Следует сказать, что на довольно длительном промежутке времени не происходит повышения уровня фосфатов крови, несмотря на снижение скорости клубочковой фильтрации. Причины этого отражены на слайде, возможно он при первом взгляде выглядит несколько сложно, поэтому давайте остановимся на нем подробнее. На этой схеме по горизонтали показано развертывание во времени разных гормональных изменений у больного ХБП – в частности, снижение скорости клубочковой фильтрации, начало диализа, трансплантация почки. А линиями разного цвета показаны траектории изменения уровня фосфатов крови (светло-синяя линия), кальцитриола (темно-синяя линия), фактора роста фибробластов 23 (красная линия) и паратгормона (зеленая линия). График, конечно же, усредненный, но позволяет продемонстрировать основные закономерности изменения уровня этих субстанций, и их взаимное влияние.
Как уже было сказано, при снижении суммарной скорости клубочковой фильтрации происходит задержка фосфатов, и это активирует механизмы увеличения экскреции фосфатов – в частности, отмечается увеличение синтеза фактора роста фибробластов 23, который обладает фосфат-уретическим действием. Поэтому содержание фосфатов в плазме крови остается нормальным, однако уже на этой стадии ХБП отмечается рост концентрации фактора роста фибробластов 23, другой точкой приложения которого является сердечная мышца, и он же приводит к подавлению синтеза кальцитриола. По мере снижения СКФ концентрация фактора роста фибробластов 23 увеличивается еще больше, для того чтобы обеспечить еще большую стимуляцию выведения фосфатов с мочой, и поддержание концентрации фосфатов крови в нормальных пределах. Однако при этом увеличивается и подавление синтеза кальцитриола, и стимуляция гипертрофии миокарда. Поэтому следует помнить, что еще при достаточно сохранной функции почек и нормальном содержании фосфатов в крови, в действительности уже запускаются повреждающие механизмы, связанные с перегрузкой фосфатами.
Уровень фосфатов в крови у пациентов ХБП повышается обычно только на поздних стадиях, при крайне выраженном снижении скорости клубочковой фильтрации менее 40-30 мл/мин, когда эти механизмы компенсации увеличения экскреции фосфатов с мочой исчерпаны.
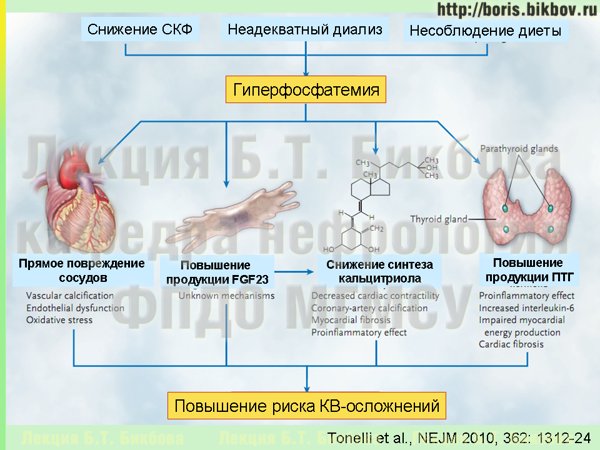
И если из-за невозможности выведения фосфатов почками и недостаточности других механизмов экскреции фосфатов происходит повышение уровня фосфатов в крови, то это приводит к целому ряду негативных последствий. Таким образом, избыточное поступление фосфатов с пищей и/или его недостаточное выведение являются теми пусковыми факторами, которые запускают весь каскад минеральных и костных нарушений при хронической болезни почек.
Гиперфосфатемия, а также повышенный уровень фактора роста фибробластов 23, запускают активацию паращитовидных желез – начинается развитие вторичного гиперпаратиреоза, одного из осложнений, которое выявляется у значительной части пациентов с ХБП поздних стадий. Гиперфосфатемия уменьшает и синтез кальцитриола и обуславливает развитие дефицита Д-гормона. Дефицит Д-гормона, в свою очередь, приводит к ослаблению контроля над синтезом паратиреоидного гормона и развитию вторичного гиперпаратиреоза, и этот же дефицит Д-гормона вызывает перестройку костной ткани, которая обуславливает повышенную частоту переломов у больных с поздними стадиями ХБП. Все эти неблагоприятные метаболические нарушения также дают развитие экстрасальной кальцификации (т.е. отложения кальция вне костной ткани), в том числе и в коронарных артериях. Совместно, за счет разных механизмов, которые мы сейчас подробно разбирать не будем, все эти факторы приводят к повышению риска сердечно-сосудистых осложнений.
Конечно же, возникает вопрос: что делать? Если у нас почки недостаточно эскретируют фосфаты, и исчерпан лимит увеличения выведения фосфатов через кишечник, то надо пациенту уменьшать употребление фосфора с едой, а если этого недостаточно – назначать фосфатбиндеры.

Проблема с ограничением поступления фосфора с пищей состоит в том, что в продуктах с высоким содержанием фосфора, чаще всего также и высокое содержание белка. И если мы ограничим эти продукты в рационе пациента, то с течением времени у него может развиться белково-энергетическая недостаточность, что будет иметь негативные последствия. Этого нельзя допускать. Поэтому надо мониторировать у пациента с ХБП развитие белково-энергетической недостаточности – безотносительно того, назначаете ли вы малобелковую диету или не назначаете. В любом случае, у больного с поздними стадиями хронической болезни почек обязателен активный мониторинг ряда маркеров белково-энергетической недостаточности.

Если говорить о конкретных продуктах питания, то у пациентов с повышенным уровнем фосфатов крови имеет смысл ограничивать в диете продукты с высоким соотношением фосфатов к белку. Хотя фосфаты содержатся в тех же продуктах, что и белок, но в ряде продуктов фосфатов гораздо больше, а в ряде продуктов их меньше при том же количестве белка. По таблицам продуктов пациент может посмотреть на этот коэффициент соотношения фосфатов к белку, и выбрать – какие продукты можно есть, а что лучше не есть, какие продукты надо ограничить или исключить полностью в зависимости от того, какое у него содержание фосфатов крови, какие у него другие показатели.
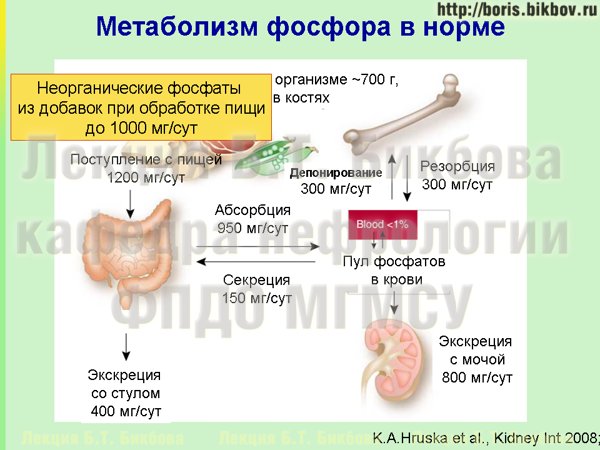
Важным источником фосфатов, поступающих с пищей, являются неорганические фосфаты. То поступление фосфатов с продуктами питания (1200 миллиграм в сутки), о которых мы говорили ранее – оно происходит за счет присутствия в рационе в мяса, рыбы, злаковых, сыров, и т.д. – то есть органической пищи, которая естественным образом получается. Однако в процессе приготовления пищи, в промышленных условиях в пищу добавляются неорганические фосфаты. Зачем это делается? Это делается для того, чтобы фосфаты притягивали воду и при этом увеличивался общий вес продукта. Покупая в магазине мясо, курицу, рыбу и т.д., мы должны понимать, что довольно часто в действительности мы покупаем не 1 кг мяса, а условно 900 грамм мяса, а остальные 100 грамм – это фосфаты с водой. К сожалению, во многих странах, включая и Россию, добавление фосфатов в продукты питания не указывается на упаковке, потому что этого не требует законодательство. С той же целью, но в еще больших количествах, неорганические фосфаты добавляются в сосиски, колбасы и прочие готовые продукты – для увеличения содержания в них воды. Поступление неорганических фосфатов с пищей может быть очень существенным, вплоть до 1000 миллиграм в сутки – то есть почти столько же, сколько поступает фосфатов с едой из органических продуктов. Особенностью неорганических фосфатов является практически полное всасывание их растворимых форм в кишечнике, и в организме человека неизвестны механизмы, которые бы регулировали всасывание неорганических фосфатов, тогда как для органических фосфатов (связанных с фосфолипидами и белком) такие механизмы существуют. Поэтому неорганические фосфаты практически полностью подвергаются абсорбции в кишечнике, поступают в кровоток, и почки должны усиленно работать для их выведения из организма.
При сниженной почечной функции фосфатный баланс становится положительным, запускаются все механизмы, о которых мы говорили выше, что связано с неблагоприятными исходами, с теми же кардиоваскулярными осложнениями. И если у пациента отмечается повышенный уровень фосфора в крови, то оптимальным будет переход на приготовленную самим пищу, поскольку если пациент берет курицу, мясо или рыбу и готовит ее сам, а не покупает готовые рыбные или мясные продукты в магазинах, то он уменьшает тем самым потребление неорганических фосфатов. Надо сказать, что влияние поступающих с пищей неорганических фосфатов показано не только для пациентов с ХБП, но и в отношении общей популяции. Поэтому даже в отношении здорового человека, если есть такая возможность, то лучше ограничить потребление промышленно приготовленных продуктов с фосфат-содержащими добавками для того, чтобы избежать негативных последствий и прогноз здорового человека сделать более благоприятным.

На этом слайде перечислены фосфат-содержащие добавки – различные дифосфаты, трифосфаты, пирофосфаты, и соответствующие им сокращения – с Е388 по Е341, и Е450, Е451, Е452. К сожалению, значительная часть продуктов с добавлением неорганических фосфатов не маркируется, но часть производителей это делает. Кроме того, в ряде стран законодательно регулируется необходимость указания этой информации в составе продуктов, поэтому перечисленные здесь названия можно увидеть на тех продуктах питания, которые представлены и у нас в России. Поэтому, если пациент с хронической болезнью почек видит эти сокращения в тех или иных продуктах, то лучше избегать их употребления.
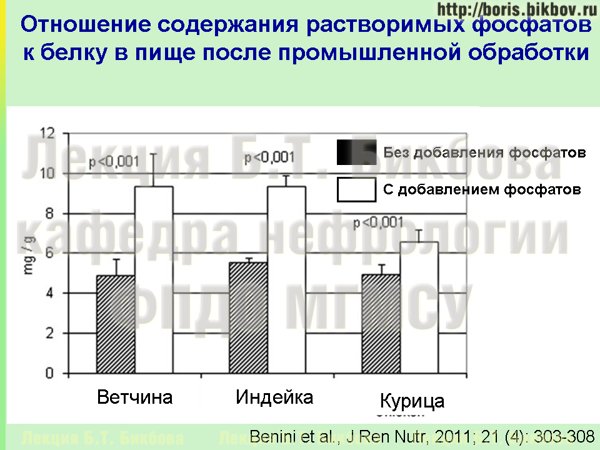
Если смотреть, насколько общее содержание фосфатов может быть увеличено за счет этих добавок, то на этом слайде приведен пример для ветчины, индейки и курицы. Они были сперва куплены как обычное свежее мясо, и впоследствии были приготовлены с добавлением неорганических фосфатов по обычной процедуре, которая применяется в промышленности. Видно, что содержание растворимых неорганических фосфатов по сравнению со свежим мясом в 1,5-2 раза повышается, может, в данном случае для курицы чуть меньше, но, тем не менее, повышается.
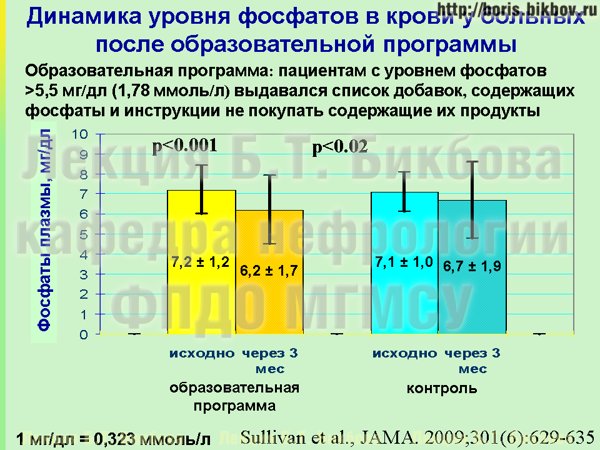
Можно ли с этими неорганическими фосфатами как-то бороться? Всего лишь одно исследование имеется по результатам вмешательства по данному вопросу. Это исследование у больных на гемодиализе. Пациентов, у которых уровень фосфатов превышал рекомендованные значения – 1,8 миллимоль на литр – разделили на 2 группы в одном из отделений диализа. Пациентам одной группы сказали: есть такие неорганические фосфаты, они содержатся в определенных добавках, и во многих промышленно приготовленных продуктах. Выдали пациентам этой группы список фосфат-содержащих добавок и маленькие линзочки, чтобы пациенты при походе в магазин, перед тем как купить продукт – читали состав, который на нем написан, и, соответственно, исключали продукты с явным содержанием неорганических фосфатов. Пациентам второй группы ничего не говорили, и они продолжали питаться так же как и раньше.
Что получилось через 3 месяца? Результаты отражены на слайде. Исследование было проведено в США, у них фосфаты измеряются в мг на децилитр, коэффициент конверсии в привычные нам ммоль на литр – 1 мг на децилитр составляет почти 0,3 миллимоль на литр. Отчетливо видно, что через 3 месяца после этой образовательной программы у пациентов удалось снизить уровень фосфатов в крови практически на 1 мг/децилитр, т.е. на 0,3 миллимоль на литр. Такое выраженное снижение было достигнуто фактически после однократного объяснения и при возможности раз в месяц позвонить медсестре, которая их могла проконсультировать – и это очень хороший результат, полученный малыми усилиями.
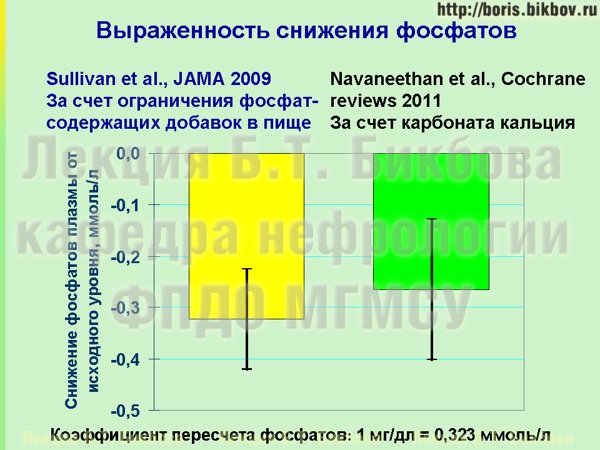
Это очень существенный показатель, который сопоставим со снижением уровня фосфатов в крови, которого мы можем добиться за счет назначения фосфатбиндеров. На этом слайде приведены результаты двух исследований. Желтый столбик – это как раз снижение уровня фосфатов в крови у пациентов за счет ограничения неорганических фосфатов, я в данном случае их уже перевел в миллимоли на литр. Зеленый столбик – это результаты Кокрановского мета-анализа с включением нескольких тысяч пациентов, это то снижение уровня фосфатов в крови, которого можно добиться за счет назначения карбоната кальция. Вы видите, что они практически сопоставимы, а главное, их можно комбинировать. Если заинтересованный в собственном здоровье пациент может ограничить поступление неорганических фосфатов за счет исключения из рациона соответствующих продуктов и перехода на преимущественное приготовление пищи дома, и при этом удается добиться нормального содержания фосфатов в крови, то такому больному можно даже не назначать препараты фосфатбиндеров. Но даже если только за счет диеты не удается нормализовать уровень фосфатов крови, то по крайней мере за счет диеты удается добиться существенного уменьшения принимаемого количества фосфатбиндеров. К сожалению, достаточно часто об этом пациенты не знают, а в отделениях диализа и нефрологии очень редко работает врач-диетолог, который может подробно пациенту об этом рассказать.

У значительной части больных требуется применение различных фосфат-связывающих препаратов (сравнительная таблица по фосфатбиндерам [2]). Самым распространенным фосфатбиндером является карбонат кальция. Он, к сожалению, обладает в случае высокого потребления побочными эффектами в виде гиперкальциемии, в виде потенцирования кальцификации сосудов. Другие, не содержащие кальций, фосфатбиндеры на основе лантана или севеламера, к сожалению также обладают побочными эффектами, хотя и дают возможность связывать фосфат в просвете кишечника у больных с гиперкальциемией. Учитывая эти побочные эффекты, нашей задачей является максимально возможно ограничить поступление фосфатов – и неорганических, и органических – с пищей, для того чтобы снизить дозу фосфат-связывающих препаратов.
Мы сейчас остановимся подробнее на кальций-содержащих фосфатбиндерах. В рекомендациях КДОКИ говорится, что не более 2 грам элементарного кальция должно употребляться в день с пищей, включая и содержащийся в фосфатбиндерах кальций. При этом за счет кальций-содержащих фосфатбиндеров должно поступать не более 1,5 г кальция. Что это значит на практике? Элементарный кальций имеет определенные коэффициенты пересчета, которые на этом слайде показаны. Лактат и глюконат кальция на слайде приведены не потому, что они используются для связывания фосфатов, а просто для того, чтобы если пациент их по другим причинам принимает, то можно было понять, сколько он с ними потребляет элементарного кальция.
Например, в 1 граме карбоната кальция содержится 400 миллиграм элементарного кальция. Если наша цель – принимать не более 1,5 г элементарного кальция за счет фосфатбиндеров, то максимальная суточная доза карбоната кальция должна быть не более 3,75 грам.
Иногда пациенты не знают, как правильно дозировать карбонат кальция. Иногда они не принимают в расчет то, что карбонат кальция – это порошок, который может слеживаться, и его вес может зависеть и от влажности, и от того сколько он хранится. Поэтому пациент обязательно должен знать эти цифры – знать, что он не более 4 грам карбоната кальция может съесть в сутки, а в принципе чем меньше, тем лучше – потому что чем меньше кальциевая нагрузка, тем меньше риск сосудистой кальцификации. Кроме того, пациент должен сам периодически взвешивать ложку с карбонатом кальция. Сейчас это не проблема – есть либо электронные маленькие весы, или ручные, они дешевые, продаются на всех вещевых рынках и в интернет-магазинах. При взвешивании пациент набирает в ложку карбонат кальция, счищает горку, взвешивает вместе с ложкой на весах, потом взвешивает просто ложку, вычитает разницу, и понимает, сколько в этой ложке без горки находится карбоната кальция. Почему надо делать именно так? Потому что чайные ложки у всех пациентов разные, и врач не может знать какую ложку пациент использует. У Алексея Юрьевича Денисова на сайте есть довольно интересная публикация, в которой диетолог сравнил несколько ложек, измерив сколько грамм карбоната кальция в ложку умещается, и в зависимости от ложки это количество варьирует от 2 до 5 грам. Именно поэтому пациент должен свою ложку с карбонатом кальция взвешивать. И во-вторых, поскольку порошок карбоната кальция слеживается со временем, немного утрамбовывается, то такое взвешивание даже в одной и той же ложке надо периодически повторять, хотя разница будет не столь большая, но тем не менее.
И еще один важный момент в отношении назначения карбоната кальция можно иметь в виду: некоторые авторы рекомендуют неравномерный прием фосфатбиндеров в течение дня, поскольку и большинство здоровых людей, и пациентов ХБП питается неравномерно: у кого-то более плотный завтрак, обед довольно скудный, а на ужин опять много, а кто-то наоборот – на завтрак ест мало, а в обед и ужин плотно. В эти большие приемы пищи и поступает больше фосфатов, которые надо связывать. Поэтому возможным вариантом является назначение карбоната кальция неравномерно, только в эти два больших приема пищи, чтобы не создавать в маленький прием пищи, где мало фосфатов, ситуации, когда кальция с фосфатбиндерами поступает много, и тогда избыток кальция всасывается в кишечнике со всеми негативными последствиями. Может данная рекомендация у пациента применяться или нет – решается по динамике его лабораторных показателей. Если в таком режиме приема фосфатбиндеров выяснится, что уровень фосфатов остается нормальным, то он может добавлять себе карбонат кальция в пищу только два раза в день, а если фосфат крови в таком режиме не контролируется – значит у данного больного такая стратегия не годится.
То, что мы обсудили по натрию, по фосфатам, по физической активности, практически было демонстрацией тех принципов консервативного лечения в отношении немедикаментозной терапии и постулата о лечения больного, а не болезни. Принципы консервативного лечения, конечно же, не ограничиваются только темой диеты и спорта. Безусловно, важнейшей составляющей любого лечения является медикаментозная терапия, о которой мы поговорим в третьей части [3] лекции.